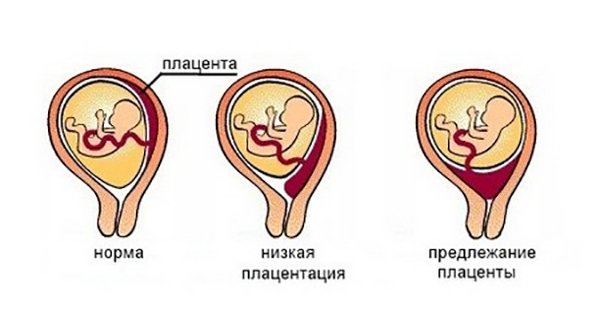
Предлежание плаценты — это патологическое состояние, при котором плацента находится в нижнем отделе матки и частично или полностью перекрывает выход из таза. Вследствие этого повышается шанс ее отслоения с развитием кровотечения и осложнений во время беременности.
Чем опасно предлежание плаценты при беременности? Опасность в том, что фиксируется высокий процент неправильных положений плода (поперечного, косого), тазовых предлежаний (когда голова плода вверху и ребенок рождается тазом вперед), преждевременных родов и невынашивания ребенка.
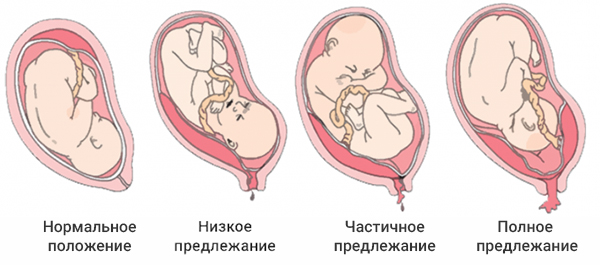
Немного о плаценте
Чтобы лучше представить, как выглядит предлежание, необходимо знать, что такое плацента. Плацента — связывающий орган между матерью и ребенком, через нее осуществляется кровообмен. Плацента формируется с 15 недели беременности и достигает зрелости на 36. Данный орган имеет форму плоского шара. У нее есть плодовая часть — мягкие плодные оболочки, и материнская — более плотная, которая и крепится к стенке матки. Именно данная часть может перекрыть выход из таза.
Типы предлежания плаценты
В медицинской практике существуют две основных разновидности предлежания плаценты при беременности:
- Полное (центральное) — это состояние, когда отверстие в тазе, из которого выходит ребенок в канал шейки матки, полностью перекрывается.
- Неполное (частичное) — когда выход из таза закрыт плацентой не полностью. Здесь выделяют боковое предлежание, где перекрыто около 70% отверстия и краевое, где край плаценты только у выхода.
Также различают низкое предлежание плаценты. Это когда материнская часть крепится в нижнем отделе матки на расстоянии около 5 см до внутреннего зева. То есть, находится близко, но не достает до выхода из таза. Такое состояние можно рассматривать как переходящую форму между нормальным расположением и предлежанием.
Может быть так, что плацента сначала крепится где положено, а потом постепенно опускается в нижний сегмент матки. Данное предлежание является вторичным. А первичное — когда плацента закрепилась в одном месте, там и находится все время.
Причины предлежания плаценты
Что же заставляет крепиться плаценте в неположенном месте? Врачи выделяют 2 основных группы причин:
- Заболевания матки. Сюда относятся все патологические процессы, что провоцируют нарушения слизистого покрытия матки. Вследствие чего плодное яйцо имплантируется там, где есть здоровый эндометрий. А эта область и может быть около выхода из таза.
- К таким заболеваниям относятся:
- Эндометриты (воспаление слизистой оболочки матки). Они могут появляться после родов, аборта, на фоне использования внутриматочных контрацептивов и влияния разных физических, химических факторов.
- Отклонения в строении матки. Это разного рода деформации вследствие опухолевого процесса (фиброма) или врожденной аномалии (например, двурогая матка).
- Цервикальная недостаточность. Когда мышцы канала шейки не имеют достаточно сил для того, чтобы выдерживать нагрузку (вес плода).
- Гипоплазия. Это врожденное состояние, где матка недоразвита и уменьшена в размере.
- Застой крови в матке или тазовых органах по причине эндометриоза, заболеваний сердца, почек, печени или воспаления внутренних половых органов.
- Патологии плодного яйца. В результате замедленного созревания зародыша он крепится в нижнем отделе матки или в области шеечного канала. Как следствие плацента врастает в этой области и возникает предлежание или шеечная беременность.
- Причина феномена, когда плацента сначала крепится в одном, а потом перемещается в другое место (вторичное предлежание) кроется в изменении структуры слизистой оболочки матки или увеличении размеров матки при беременности. Как следствие, ворсинки, которыми плацента крепится в стенку матки, как бы ищут более благоприятное место для обеспечения своего питания.
Факторы риска предлежания плаценты
Были обнаружены факторы, при которых предлежание плаценты при беременности возникало чаще:
- Возраст беременной. Риск возникновения данного состояния заметно увеличивается после 35 лет.
- Травмы. Было замечено увеличение случаев предлежания у женщин, которым проводилось выскабливание слизистой оболочки матки (при эндометриозе, аборте и т.д.).
- Многократные роды. 75% случаев предлежание плаценты у женщин, которые рожают повторно.
- Рубцы вследствие оперативных вмешательств.
- Обнаружение миомы матки.
- Генитальный инфантилизм — недоразвитие половых органов.
Клиническая картина предлежания плаценты
Основное проявление предлежания плаценты — маточное кровотечение, которое обычно возникает во второй половине беременности. В основе лежит отслоение плаценты от стенок матки вследствие растяжения нижнего отдела в процессе беременности. Чем раньше возникло кровотечение, тем больше вероятность, что плацента полностью перекрыла выход из таза.
Кровотечение обычно возникает на фоне абсолютно удовлетворительного состояния женщины и начинается ночью, после физического напряжения или испражнения. Характерная особенность подобных кровотечений — это их повторное возникновение. Очень редко они появляются единоразово и потом возобновляются с началом родов.
Следует обратить внимание на то, что у некоторых беременных были зафиксированы случаи или жалобы на кровяные выделения из влагалища в 1 триместре беременности. Это весьма тревожный сигнал, свидетельствующий об угрозе выкидыша и о глубоком внедрении плаценты в ткани матки с разрушением сосудов. Часто после начала кровотечения возникают преждевременные роды.
Вследствие таких кровотечений, наблюдается постоянная потеря эритроцитов. А как мы знаем, в данных клетках крови находится гемоглобин, который переносит кислород. А значит ребенку и матери не хватает кислорода. И на фоне этого прогрессирует анемия. При таких условиях даже незначительное кровотечение во время родов может спровоцировать клиническую картину сильной кровопотери. Это создает опасность для жизни женщины.
Еще одним тревожным признаком является кислородное голодание плода по причине кровопотери или анемии женщины. Степень данного состояния зависит от площади отслоения, количества и интенсивности кровопотери.
Организм женщины ослаблен при постоянной потере крови, и на фоне неправильного положения плаценты есть высокий риск проникновения инфекции. А сгустки крови являются благоприятной средой для жизнедеятельности бактерий. Инфицированию способствуют проводимые через влагалище диагностические и лечебные мероприятия.
Диагностика предлежания плаценты
Различные варианты предлежания плаценты обычно диагностируют без особых трудностей. Врач ставит диагноз на основе данных анамнеза, клинической картины и полученной информации при использовании инструментальных методов исследования.
Из анамнеза врачу будет полезна следующая информация:
- Были ли в прошлых беременностях повторные кровотечения и была ли установлена их причина.
- Был ли поставлен диагноз предлежания плаценты в прошлой беременности. Если да, то какой вид предлежания и как протекало заболевание.
- В случае первой беременности будет важно знать наличие предлежания у родственников.
- Имела ли женщина какие-либо заболевания матки, которые были указаны выше (эндометриты, аномалии строения, гипоплазия, застой крови).
В случае положительных ответов эти данные позволяют заподозрить предлежание плаценты. Кардинальный симптом, на основании которого можно заподозрить это состояние — повторные кровотечения из половых органов во второй половине беременности. Кровотечение сначала может быть в незначительном количестве на фоне хорошего самочувствия женщины с дальнейшим прогрессированием или сразу обильным.
Врачи должны быть очень осторожными при проведении гинекологического осмотра, так как это может спровоцировать преждевременное отслоение плаценты и сильное кровотечение. Такой осмотр проводят в условиях операционной, чтобы в случае чего, предоставить экстренную медицинскую помощь. Поэтому беременные с предлежанием плаценты должны быть госпитализированы и находиться под наблюдением медперсонала.
При поступлении в больницу женщинам, у которых возникло кровотечение при беременности, проводят дифференциальную диагностику. Она заключается в том, чтобы исключить другие патологические состояния, которые могут быть причиной кровотечения. К ним относятся:
- преждевременное отслоение нормально размещенной плаценты,
- разрыв пуповинных сосудов,
- полип шейки матки,
- эктопия шейки матки,
- рак шейки матки,
- разрыв варикозно расширенных вен влагалища,
- разрыв матки,
- шеечная беременность.
Данная диагностика осуществляется путем гинекологического осмотра с помощью зеркал в операционной палате. Это дает возможность исключить заболевания влагалища и шеечного канала.
О предлежании плаценты будут свидетельствовать такие симптомы:
- отечность тканей влагалища,
- видимая невооруженным глазом пульсация сосудов,
- можно увидеть и прощупать предлежащий край плаценты, то есть материнскую часть.
Но основная роль в постановке диагноза предлежание плаценты при беременности остается за ультразвуковым исследованием. С его помощью удается четко определить вид предлежания, местоположение плаценты, возможную ее миграцию и осуществить динамическое наблюдение за беременной. Это позволяет с высокой точностью диагностировать предлежание плаценты или низкое ее крепление.
Лечение предлежания плаценты
Все беременные с предлежанием плаценты относятся к группе высокого риска. Женщину в дородовом отделении, сразу после осмотра, передают под особое наблюдение медперсонала и дежурной бригады врачей.
В одних случаях могут использоваться консервативные методы лечения, в других — оперативное — в виде кесаревого сечения. Избирая тот или иной метод лечения беременной, врачу необходимо учитывать:
- интенсивность кровотечения,
- объем утраченной крови,
- состояние плода,
- срок беременности,
- наличие или отсутствие родовой деятельности.
В случае незначительной кровопотери, недоношенной беременности (срок менее 37 недели), при отсутствии регулярной родовой активности или при кислородном голодании плода придерживаются выжидающей тактики. Врачи постоянно следят за жизненно важными показателями. Одновременно используют такие фармакологические препараты для купирования симптомов:
- кровоостанавливающие,
- токолитики (назначаются для уменьшения сокращений матки и предотвращения преждевременных родов),
- гормоны (для дозревания органов дыхания),
- препараты железа в случае анемии.
Женщина должна придерживаться строгого постельного режима. Данная тактика лечения позволяет продлить беременность. То есть, нужно добиться, чтобы появились признаки доношенности плода или 37 недели беременности, чтобы начать стимуляцию родов.
В случае полного предлежания плаценты или частичного с наличием одновременно других осложнений беременности проводят плановое кесарево сечение на 38 неделе беременности.
Также врачебная тактика зависит от вида предлежания. Полное предлежание является прямым показанием к кесареву сечению. При неполном предлежании и условии, что голова плода находится внизу применяют амниотомию. Это процедура прокалывания плодной оболочки, которая способствует опусканию головки и, как следствие, прижиманию сосудов и остановке кровотечения.
При прогрессировании кровотечения с увеличением объема кровопотери, независимо от срока беременности, состояния плода, отсутствии возможности проведения родов через половые пути — применяют кесарево сечение.
Основные показания к проведению кесарево сечение:
- При прогрессировании кровотечения с увеличением объема кровопотери (более 250 мл) независимо от срока беременности и состояния плода.
- При отсутствии возможности проведения родов через половые пути.
- Не эффективность амниотомии (продолжение кровотечения).
- Полное предлежание плаценты.
- Неполное предлежание с одновременным присутствием какого-либо осложнения (аномальное положение плода, узкий таз, большое количество околоплодных вод и др.).
Профилактика предлежания плаценты
Основой предупреждения предлежания плаценты (да и других осложнений беременности) является своевременная, эффективная диагностика и предоставленная квалифицированная медицинская помощь. Также необходимо проводить раннее обнаружение и адекватное лечение заболеваний органов репродуктивной системы, гормональных сбоев и распространять информацию о вредности абортов.
Прогноз предлежания плаценты
Патологическое положение плаценты представляет большую опасность не только для матери, но и для плода. При предлежании плаценты происходит ограничение дыхательной поверхности, что нередко приводит к кислородному голоданию, медленным темпам набора веса и аномалиям развития плода. Такое наблюдается примерно в 20% случаев. Аномалии развития встречаются в 3 раза чаще, чем при нормальном положении плаценты. А новорожденные часто рождаются с анемией.
Внимание! Данная статья размещена исключительно в ознакомительных целях и ни при каких обстоятельствах не является научным материалом или медицинским советом и не может служить заменой очной консультации с профессиональным врачом. За диагностикой, постановкой диагноза и назначением лечения обращайтесь к квалифицированным врачам!